In trainingen en workshops gebruik ik graag simulaties, omdat ze mensen iets duidelijk maken dat ze nooit meer vergeten. Ik houd van dit soort serious games. Ik heb met mijn groepen onder meer papieren vliegtuigen gemaakt, spaghetti-torens gebouwd en natuurlijk met lego gespeeld. Vrijwel elke simulatie bestaat uit meerdere ronden. Natuurlijk gaat het in de eerste ronde allemaal niet zo goed, waarna de deelnemers de mogelijkheid hebben om alles steeds beter te laten gaan.
Momenteel ben ik een nieuwe simulatie aan het ontwikkelen, overigens een erg leuke bezigheid. En dat zette me aan het denken over het nut van simulaties. Want het is altijd leuk om met een groep een simulatie te doen, maar “leuk” is natuurlijk niet waar het uiteindelijk om gaat. En de simulatie lijkt ook nooit op het echte werk dat mensen doen (dat heb ik één keer geprobeerd en daar heb ik van geleerd 🙂 )
Na de simulatie moet het echte werk dus nog beginnen en moeten mensen hun eigen werkzaamheden aanpakken. Al probeer ik daar tijdens het spel al een begin mee te maken, bijvoorbeeld door mensen te vragen “Welke zaken uit het spel zie je ook in je eigen werk terug?” En altijd weer verbaast het me dat mensen duidelijke overlap zien. Ook al werken ze op een röntgenafdeling en hebben ze net vliegtuigjes gevouwen.
Waar volgens mij simulaties het grote verschil maken is in de periode (soms nog jaren) na het spel. Dan hoor je mensen vaak nog vergelijkingen maken met wat er in het spel is gebeurd. “Weet je nog toen we startten in ronde 2, …”
Dan blijkt de echte waarde van wat Confucius ooit gezegd heeft:
“Ik hoor en ik vergeet,
ik zie en ik onthoud,
ik doe en ik begrijp”
En ja, wat is het alternatief? Sheet na sheet met droge kost, dat werkt alleen slaapverwekkend en onthouden mensen nog geen dag. Dus ik ga vrolijk verder met het ontwikkelen van deze simulatie, die hopelijk ook tot mooie inzichten gaat leiden en die mensen zich over 5 jaar nog steeds herinneren. Een prima resultaat!
Heb jij weleens een simulatie gedaan? Wat waren je ervaringen? Heb je er iets aan gehad? Ik hoor het graag in de comments.
Samen voor betere zorg,
Wil Konings

 Over deze vraag heb ik recent gesproken met een aantal gynaecologen en vertegenwoordigers van patiëntenorganisaties. Dit is een aantal van de dingen die ze noemden:
Over deze vraag heb ik recent gesproken met een aantal gynaecologen en vertegenwoordigers van patiëntenorganisaties. Dit is een aantal van de dingen die ze noemden: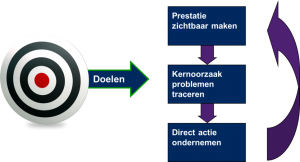
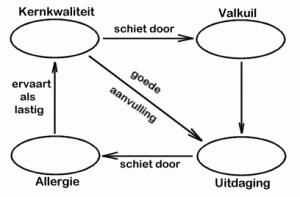 Kernkwaliteiten zijn je sterke kanten. Waar ben jij goed in? Als je anderen vraagt waar je goed in bent, zullen zij ook vaak jouw kernkwaliteiten noemen.
Kernkwaliteiten zijn je sterke kanten. Waar ben jij goed in? Als je anderen vraagt waar je goed in bent, zullen zij ook vaak jouw kernkwaliteiten noemen.
